Ztukovatění jater a steatohepatitis
Funkční kapacita zdravých jater značně převyšuje běžné nároky. Za určitých okolností může docházet k hromadění lipidů, zejména triacylglycerolů v hepatocytech s postupným ztukovatěním jater (= steatóza jater). Jaterní steatóza sama je reverzibilní jev. Větší akumulace triacylglycerolů v tomto orgánu je však závažným patologickým stavem, který může být základem následných stavů, spojených s poruchami jaterních funkcí.
Při dlouhodobé steatóze dochází v jaterní tkáni ke zmnožení vaziva a vzniká jaterní fibróza. Chronické hromadění tuku v játrech je základem pro postupující zánětlivé a fibrózní změny, na jejichž podkladě se může vyvinout cirhóza a jaterní selhání, případně hepatocelulární karcinom.
Obvykle se u steatózy rozlišují příčiny vzniku nealkoholové a příčiny z důvodu nadměrné konzumace alkoholu. Zánětlivé a fibrózní změny jsou součástí pokračujícího procesu v obou případech. Proto se rozlišuje nealkoholová steatohepatitis - NASH nebo NAFLD („non‑alcoholic fatty liver disease“) a alkoholová steatohepatitis - ASH.
V jednoduchém přiblížení lze příčiny vzniku steatózy jater hodnotit jako nerovnováhu mezi
a) zvýšením přísunu plasmatických triacylglycerolů do jater nebo jejich jaterní tvorby na jedné straně a
b) snížením tvorby a výdeje lipoproteinů játry (Obr. 15).
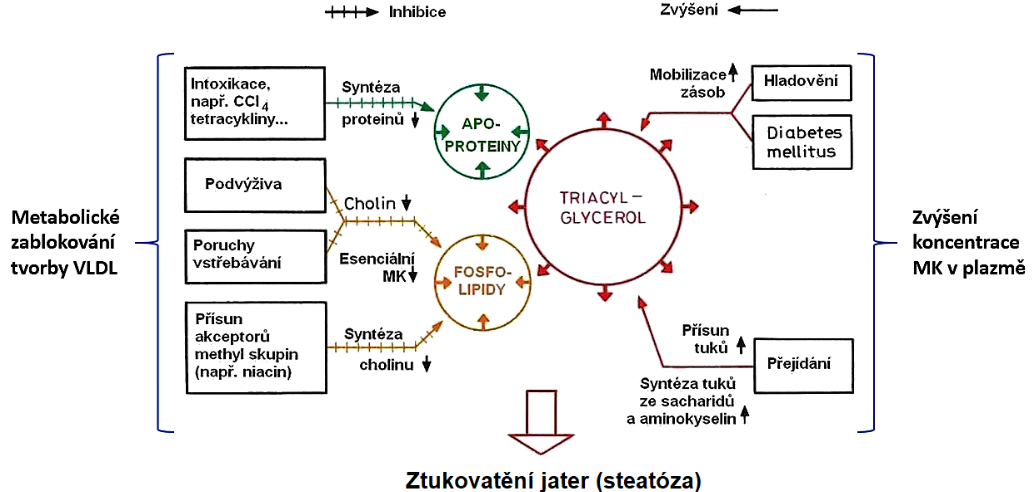
Obr. 15. Steatóza jako nerovnováha mezi koncentrací triacylglycerolů, syntézou apoproteinů a fosfolipidů v hepatocytu (upraveno z Thielmann a Till 1985).
Tato nerovnováha může mít řadu příčin. Rozvoj steatózy je komplexní děj, který je sledován z několika aspektů:
-
- Nerovnováha způsobená vysokou koncentrací volných mastných kyselin v plasmě
- Nerovnováha způsobená poruchou tvorby lipoproteinů
- Tvorba lipotoxinů
- Mitochondriální insuficience
- Teorie vícenásobného poškození („multiple-hit“)
Nerovnováha způsobená vysokou koncentrací volných mastných kyselin v plasmě
Mobilizace tukových zásob v adipocytech nebo hydrolýza triacylglycerolů chylomiker a VLDL lipoproteinovou lipasou vedou ke zvýšení koncentrace volných mastných kyselin v plasmě a jejich nabídce játrům, která převyšuje schopnost hepatocytu vytvářet lipoproteiny VLDL a působí hromadění triacylglycerolů v jaterních buňkách. To je situace charakteristická pro obezitu, diabetes mellitus II. typu či dyslipoproteinémie. Do této kategorie patří i hladovění nebo naopak podávání diety s vysokým obsahem tuků a obecně přejídání (syntéza triacylglycerolů z přebytečných sacharidů).
Nerovnováha způsobená poruchou tvorby lipoproteinů
Nedostatečná produkce apoproteinu B-100 vede k porušení syntézy a sekrece lipoproteinů frakce VLDL. Příčinou může být defekt endoplasmatického retikula. Tato porucha může být dědičná nebo získaná, např. způsobená otravou tetrachlormetanem (dnes naštěstí méně častou vzhledem k tomu, že CCl4 již není jako čisticí prostředek, ředidlo, náplň hasicích přístrojů nebo chladicích zařízení používán) nebo jinými látkami (ethionin, antibiotikum puromycin; viz obr. 16). Experimentálně byla prokázána steatóza jater navozená nedostatkem cholinu (tzv. lipotropní faktor) u laboratorních potkanů.
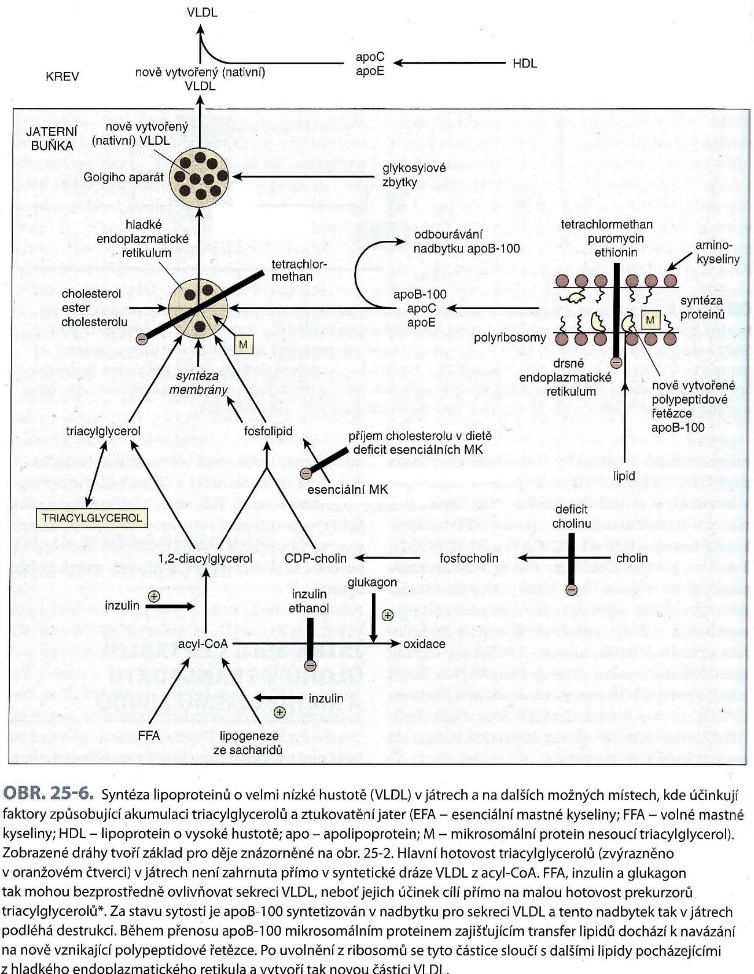
Obr. 16. Možné zásahy do syntézy lipoproteinů frakce VLDL jako příčina steatózy jater (Murray et al. 2012). M představuje mikrosomální proteinový přenašeč triacylglycerolů
Tvorba lipotoxinů
Jako příčina steatózy a steatohepatitidy jsou rovněž uváděny „lipotoxiny“, produkty vlastního metabolismu lipidů (viz obr. 17). Lipotoxické vlastnosti byly popsány např. u diacylglycerolů, ceramidů či lysofosfatidylcholinu. Lipotoxiny ovlivňují funkci intracelulárních organel (např. vyvolávají stres endoplasmatického retikula a mitochondriální dysfunkci) a přímo či nepřímo zasahují do buněčných signálních drah a spouštějí tak např. zánětlivou reakci a apoptosu.
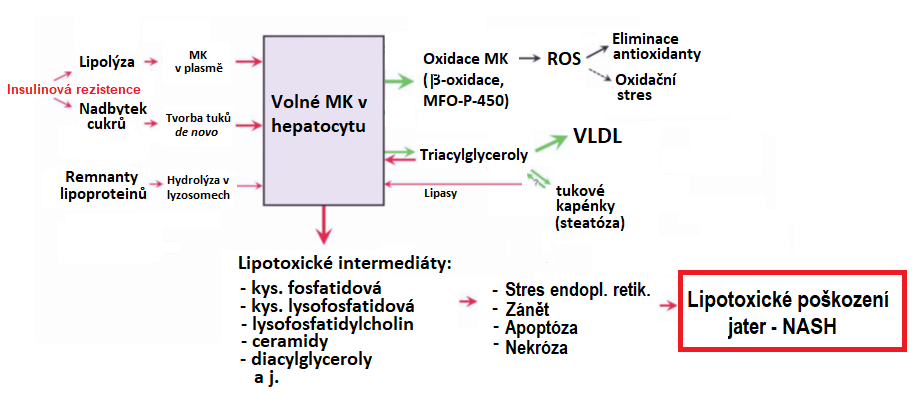
Obr. 17. Účast lipotoxinů na nealkoholickém poškození jater (upraveno z Neuschwander-Tetri 2010).
Mitochondriální insuficience
K mitochondriální insuficienci dochází např. při poruše karnitinového přenašeče (CPT-1), kdy se mastná kyselina nemůže dostat do mitochondrie. Porucha karnitinového přenašeče může být dědičná (vrozený deficit karnitinu) nebo získaná (difterotoxin). Další příčinou snížené utilizace mastných kyselin je porucha β-oxidace v mitochondriích (Obr. 18). Nejčastějším důvodem je ischemie a hypoxie, toxické vlivy, případně dědičné choroby.
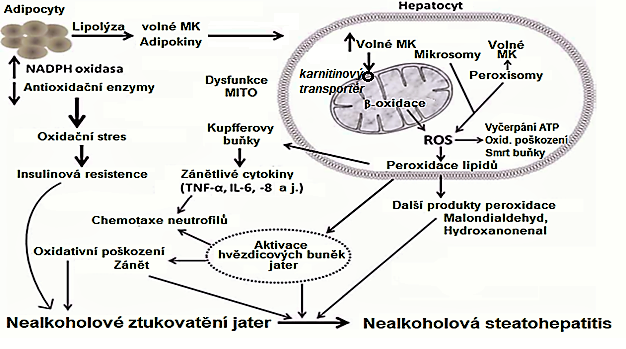
Obr. 18. Úloha mitochondrií v rozvoji jaterní steatózy a nealkoholové steatohepatitidy (upraveno z Ucar et al. 2013)
Prakticky ve všech současných představách o rozvoji steatohepatitidy se zdůrazňuje význam oxidačního stresu jako zásadního faktoru při postupu od steatózy ke steatohepatitidě.
Teorie vícenásobného poškození („multiple-hit“)
Představa „teorie více zásahů“ („multiple-hit“ theory) je založena na tom, že prvním zásahem je např. insulinová rezistence nebo dysregulace metabolismu lipidů, vedoucí ke vzniku jednoduché steatózy, kdy se hepatocyty stanou citlivější k dalším paralelně-působícím zásahům, např. mitochondriální dysfunkci, působení toxinů vytvořených bakteriální střevní flórou, oxidačnímu poškození, prozánětlivému stavu, aktivaci profibrogenních faktorů aj., což vede ke steatohepatitidě a cirhóze.
Alkoholická steatohepatitis
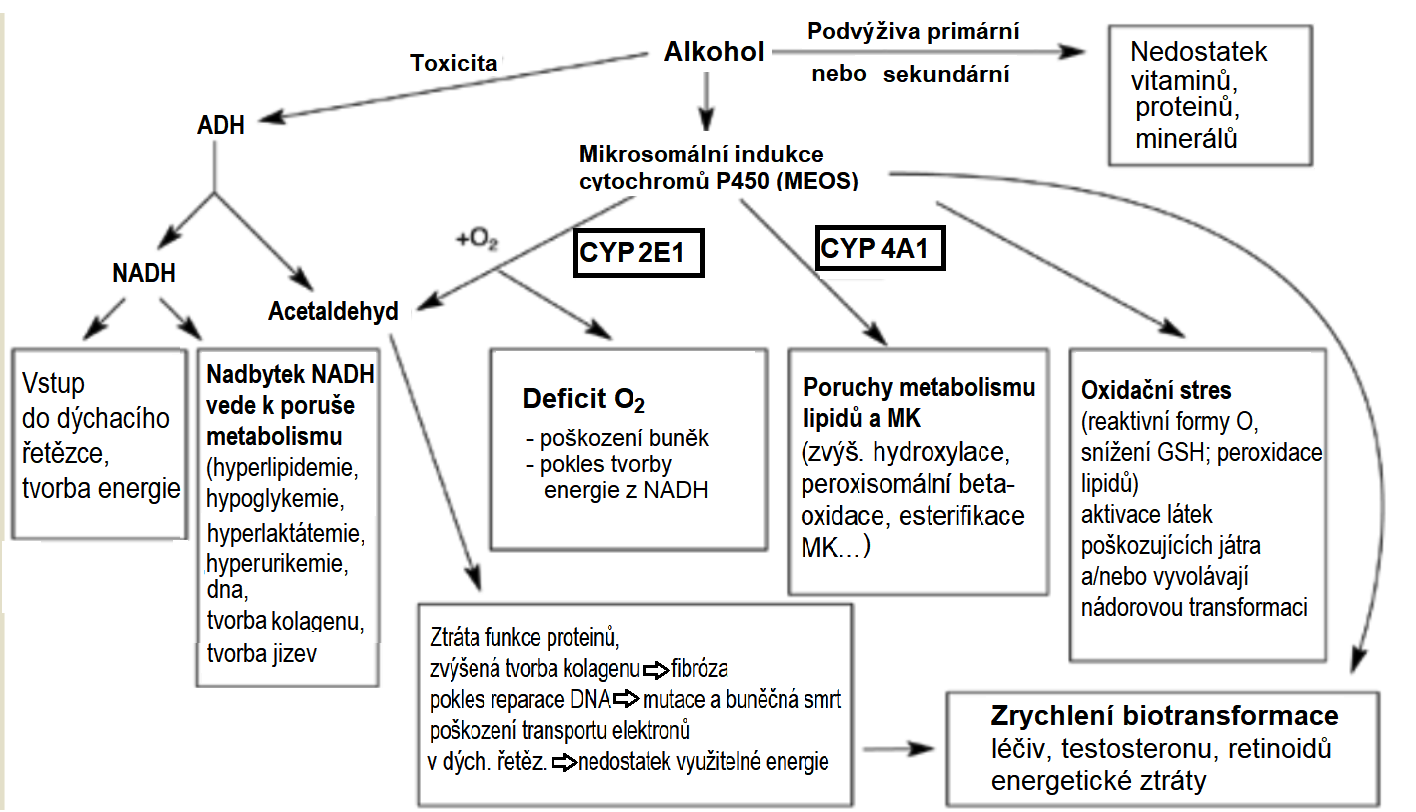
Alkohol je v játrech metabolizován dvěma cestami. Cestou alkoholdehydrogenasy (ADH) a cestou mikrosomálního systému oxidujícího ethanol (MEOS). Systém MEOS, zahrnující některé isoformy cytochromu P450 (zejm. CYP2E1), se uplatní v metabolismu alkoholu zejména při vyšší konzumaci alkoholu. Vedle toho se podílí na celkovém rozvratu metabolismu podvýživa, u chronického alkoholismu běžná.
Steatohepatitis je u alkoholismu velmi častá, ethanol zasahuje do funkce jater několika způsoby. Ze schématu (Obr. 19) je zřejmá účast oxidačního stresu na procesu jeho působení.

Obr. 19. Metabolismu ethanolu a jeho konsekvence (upraveno z Lieber 1998).
Rozvoj alkoholické steatohepatitidy
Vychází ze změn, které se objevují po požití alkoholu. Po příjmu alkoholu se zvyšuje vstup mastných kyselin z krve do jater a je zaznamenána zvýšená koncentrace vyšších mastných kyselin v cytosolu hepatocytů. Podílí se na tom pravděpodobně zvýšený průtok krve a snad i vliv ethanolu jako organického rozpouštědla na plasmatickou membránu hepatocytů za fyziologických podmínek. β-Oxidace mastných kyselin v mitochondriích je podmíněna jejich transportem z cytosolu, který je zajištěn karnitinpalmitoyltransferasou 1 (CPT-1). Chronická konzumace alkoholu vede ke snížení aktivity CPT-1. Alkohol navíc inhibuje β-oxidaci, poměr NADH/NAD+ posunuje ve prospěch oxidované formy, vedle β-oxidace je snížen i cyklus trikarboxylových kyselin.
Naopak, chronický abúzus alkoholu (a podobně insulinová resistence a obezita) stimuluje lipogenezi zvýšením transkripce genů pro lipogenní enzymy (synthetasa mastných kyselin, acetyl-CoA-karboxylasa) a zvýšením tvorby SREBP-1 (Obr. 20).
Zvýšený přísun mastných kyselin do jater spolu se sníženou β-oxidací vede k jejich vyšší esterifikaci za tvorby triacylglycerolů, které se pak ukládají. Ethanol indukuje pozitivní regulaci limitujícího enzymu syntézy triacylglycerolů - fosfatidátfosfohydrolasy (PAP).
Triacylglaceroly jsou za fyziologických podmínek zabudovány do lipoproteinových částic VLDL. Acetaldehyd, vznikající dehydrogenací požitého ethanolu, reaguje s lysinem v proteinovém řetězci, inhibuje syntézu apoproteinů (v tomto případě B-100) a rovněž inhibuje tvorbu fosfatidylcholinu.
Obr. 20. Faktory uplatňující se v rozvoji alkoholické steatohepatitidy
Poznámka k biochemické diagnostice steatohepatitidy: Jedno z nejběžnějších laboratorních vyšetření – stanovení aminotransferas v séru nebo plasmě, ukáže jejich zvýšení, které není tak dramatické, jako u hepatitid. Pro nealkoholickou steatohepatitidu (NASH) je charakteristické zejména zvýšení alaninaminotransferasy (ALT), která je pouze cytosolovým enzymem. Poměr AST:ALT je nižší než 1,0. U alkoholické steatohepatitidy se poměr AST:ALT zvyšuje (vyšší než 2,0). Vzhledem k tomu, že AST je přítomna také v mitochondriích (mitochondriální isoenzym), ukazuje tato změna poměru na hlubší, tedy závažnější poškození hepatocytů.